Es un blog de Jorge Luis Antonio Figueroa Apestegui Medico internistaCMP:34170 RNE:031011 UNMSM 1990-2004 jorgeluisfigueroa1@outlook.com Celular 952010720 Hospital Arzobispo Loayza holadoctorfigueroa.wordpress.com
lunes, 18 de marzo de 2019
Nódulos dolorosos palmo plantares después de quimioterapia. Síndrome de eritrodisestesia palmo-plantar
.
Nódulos dolorosos palmo plantares después de quimioterapia. Síndrome de eritrodisestesia palmo-plantar.
Un hombre de 70 años, con carcinoma maligno de pleura  recibió un primer curso de quimioterapia consistente en 20 mg/m2 de epirubicina y 2500 mg/m2 de ifosfamida por día por 3 días, por vía endovenosa. La quimioterapia lo llevó a una leucopenia con un conteo absoluto de neutrófilos de 600/dl. La leucopenia fue tratada con factor estimulante de colonias granulocíticas recombinante a una dosis de 300 ug por día durante 7 días, por vía subcutánea.
recibió un primer curso de quimioterapia consistente en 20 mg/m2 de epirubicina y 2500 mg/m2 de ifosfamida por día por 3 días, por vía endovenosa. La quimioterapia lo llevó a una leucopenia con un conteo absoluto de neutrófilos de 600/dl. La leucopenia fue tratada con factor estimulante de colonias granulocíticas recombinante a una dosis de 300 ug por día durante 7 días, por vía subcutánea.
Doce días después de la quimioterapia, el paciente presentó eritema doloroso en la eminencia tenar e hipotenar de ambas manos.
En la presentación, estaba afebril y sus signos vitales estaban estables. Se encontraron varios nódulos eritematosos muy dolorosos en sus palmas. EL recuento de leucocitos era de 31200/dl con 98% de neutrófilos, 1% de monocitos y 1% de linfocitos. El eritema se diseminó a otras áreas de sus palmas y dedos, y la piel se puso edematosa 2 días después de su admisión (Figura 1)
sus palmas y dedos, y la piel se puso edematosa 2 días después de su admisión (Figura 1)
 recibió un primer curso de quimioterapia consistente en 20 mg/m2 de epirubicina y 2500 mg/m2 de ifosfamida por día por 3 días, por vía endovenosa. La quimioterapia lo llevó a una leucopenia con un conteo absoluto de neutrófilos de 600/dl. La leucopenia fue tratada con factor estimulante de colonias granulocíticas recombinante a una dosis de 300 ug por día durante 7 días, por vía subcutánea.
recibió un primer curso de quimioterapia consistente en 20 mg/m2 de epirubicina y 2500 mg/m2 de ifosfamida por día por 3 días, por vía endovenosa. La quimioterapia lo llevó a una leucopenia con un conteo absoluto de neutrófilos de 600/dl. La leucopenia fue tratada con factor estimulante de colonias granulocíticas recombinante a una dosis de 300 ug por día durante 7 días, por vía subcutánea.Doce días después de la quimioterapia, el paciente presentó eritema doloroso en la eminencia tenar e hipotenar de ambas manos.
En la presentación, estaba afebril y sus signos vitales estaban estables. Se encontraron varios nódulos eritematosos muy dolorosos en sus palmas. EL recuento de leucocitos era de 31200/dl con 98% de neutrófilos, 1% de monocitos y 1% de linfocitos. El eritema se diseminó a otras áreas de
 sus palmas y dedos, y la piel se puso edematosa 2 días después de su admisión (Figura 1)
sus palmas y dedos, y la piel se puso edematosa 2 días después de su admisión (Figura 1)
Nosotros también encontramos eritema en el borde interno de ambos pies, cerca de los talones (Figura 2)
Basado en la historia del paciente y en su examen físico, cuál de los siguientes diagnósticos es más probable?
A) Hidradenitis écrina neutrofílica o hidradenitis écrina palmoplantar.
B) Nódulos de Osler.
C) Síndrome de eritrodisestesia palmoplantar.
D) Eritema multiforme.
E) Eritema plamar.
Discusión:
Basado en la historia del paciente y en su examen físico, cuál de los siguientes diagnósticos es más probable?
A) Hidradenitis écrina neutrofílica o hidradenitis écrina palmoplantar.
B) Nódulos de Osler.
C) Síndrome de eritrodisestesia palmoplantar.
D) Eritema multiforme.
E) Eritema plamar.
Discusión:
Debido a que el paciente tiene áreas adolorosas aisladas de palmas y plantas después de recibir quimioterapia, la respuesta correcta es (C) síndrome de eritrodisestesia palmoplantar.
Este síndrome, también conocido como síndrome de manos y pies y eritema acral, ha sido descripto como manifestación dermatológica de quimioterapia citotóxica en las palmas de las manos y la planta de los pies.
Muchas drogas han estado asociadas con el síndrome de eritrodisestesia palmo-plantar, como 5-fluorouracilo, capecitabina, citarabina, doxorrubicina, epirrubicina, docetaxel, tartrato de vinorelbina y ciclofosfamida. (1)
Muchas drogas han estado asociadas con el síndrome de eritrodisestesia palmo-plantar, como 5-fluorouracilo, capecitabina, citarabina, doxorrubicina, epirrubicina, docetaxel, tartrato de vinorelbina y ciclofosfamida. (1)
La condición se manifiesta inicialmente como parestesias de manos y pies. Varios días después de las parestesias aparece edema doloroso. En casos severos se han observado bullas. La descamación usualmente aparece unas semanas después de la resolución del eritema. La biopsia de piel, característicamente muestra queratinocitos necróticos y cambios vacuolares de la capa basal, así como edema dérmico, vasos dilatados e infiltración linfocitaria perivascular.
El síndrome de disestesia palmoplantar es tratado disminuyendo la dosis de las drogas causantes o suspendiéndolas. Otros tratamientos incluyen el uso de vitamina B6 (piridoxina) o analgésicos, así como con medidas de enfriamiento de palmas y plantas, aplicación de humectantes a las superficies comprometidas y evitando la presión excesiva o el roce de esas zonas. (2) En nuestro paciente, el eritema de palmas y plantas desapareció progresivamente en el término de 1 semana. Ocurrió posteriormente descamación.
El síndrome de disestesia palmoplantar es tratado disminuyendo la dosis de las drogas causantes o suspendiéndolas. Otros tratamientos incluyen el uso de vitamina B6 (piridoxina) o analgésicos, así como con medidas de enfriamiento de palmas y plantas, aplicación de humectantes a las superficies comprometidas y evitando la presión excesiva o el roce de esas zonas. (2) En nuestro paciente, el eritema de palmas y plantas desapareció progresivamente en el término de 1 semana. Ocurrió posteriormente descamación.
Diagnóstico diferencial:
La Tabla 1 muestra las posibles causas de la condición de e ste paciente.
ste paciente.
La hidradenitis écrina neutrofílica es un raro trastorno inflamatorio de piel, caracterizado por pápulas edematosas y eritematosas, placas o nódulos localizados en tronco, extremidades y cara. Las lesiones son usualmente asintomáticas pero pueden ser pruriginosas o exquisitamente dolorosas. El hallazgo histopatológico distintivo que indica hidradenitis écrina neutrofílica es un infiltrado neutrofílico alrededor de las glándulas écrinas. La condición ocurre más frecuentemente en pacientes que reciben quimioterapia por leucemia mieloide crónica, y menos en enfermedad de Hodgkin y tumores sólidos.
La hidradenitis écrina palmoplantar es otro trastorno de piel caracterizado por pápulas y nódulos eritematosos y dolorosos de comienzo abrupto en plantas, y menos comúnmente en palmas. Los hallazgos histopatológicos son similares a aquellos vistos en la hidradenitis écrina neutrofílica; sin embargo, la hidradenitis écrina palmoplantar aparece casi exclusivamente en niños por otro lado sanos.
Los nódulos de Osler son lesiones dolorosas, rojas, elevadas usualmente encontradas en la yema de los dedos de manos y pies, y ocasionalmente en las eminencias tenares. Elos en general son manifestaciones en piel de endocarditis bacteriana. La patogenia de los nódulos de Osler no se conoce. Pueden ser causados por depósito de inmunocomplejos o microembolias sépticas.
El eritema multiforme es una enfermdedad aguda y autolimitada de piel. Las lesiones a menudo aparecen simétricamente en las superficies dorsales de las manos o en en las superficies extensoras de las extremidades. Pueden asimismo aparecer en palmas y plantas. Las máculas eritematosas o pápulas evolucionan a las típicas lesiones “en iris” o “en diana” (“target”), con un centro más oscuro o rojo oscuro y un área periférica más pálido-rosada o edematosa. Los pacientes pueden experimentar sensación de quemadura en las zonas afectadas.
El eritema palmar es una coloración rojiza no dolorosa de las eminencias tenar e hipotenar. Puede afectar también los dedos y la planta de los pies (eritema plantar). Este trastorno se ve asociado a varias condiciones fisiológicas y patológicas, que incluyen enfermedad hepática, embarazo, tirotoxicosis y artritis reumatoidea. El eritema palmar en la enfermedad hepática y en el embarazo puede ser debido al alto nivel de estrógenos.
Traducido de:Tender nodules on the palms and soles after chemotherapy
Hsi-Hsun Lin, MD and Jiun-Nong Lin, MD
Division of Infectious Diseases, Department of Internal Medicine, E-Da Hospital/I-Shou University, Kaohsiung County, Taiwan
CMAJ. 2008 June 3; 178(12): 1543–1544.
doi: 10.1503/cmaj.071670.
 ste paciente.
ste paciente.La hidradenitis écrina neutrofílica es un raro trastorno inflamatorio de piel, caracterizado por pápulas edematosas y eritematosas, placas o nódulos localizados en tronco, extremidades y cara. Las lesiones son usualmente asintomáticas pero pueden ser pruriginosas o exquisitamente dolorosas. El hallazgo histopatológico distintivo que indica hidradenitis écrina neutrofílica es un infiltrado neutrofílico alrededor de las glándulas écrinas. La condición ocurre más frecuentemente en pacientes que reciben quimioterapia por leucemia mieloide crónica, y menos en enfermedad de Hodgkin y tumores sólidos.
La hidradenitis écrina palmoplantar es otro trastorno de piel caracterizado por pápulas y nódulos eritematosos y dolorosos de comienzo abrupto en plantas, y menos comúnmente en palmas. Los hallazgos histopatológicos son similares a aquellos vistos en la hidradenitis écrina neutrofílica; sin embargo, la hidradenitis écrina palmoplantar aparece casi exclusivamente en niños por otro lado sanos.
Los nódulos de Osler son lesiones dolorosas, rojas, elevadas usualmente encontradas en la yema de los dedos de manos y pies, y ocasionalmente en las eminencias tenares. Elos en general son manifestaciones en piel de endocarditis bacteriana. La patogenia de los nódulos de Osler no se conoce. Pueden ser causados por depósito de inmunocomplejos o microembolias sépticas.
El eritema multiforme es una enfermdedad aguda y autolimitada de piel. Las lesiones a menudo aparecen simétricamente en las superficies dorsales de las manos o en en las superficies extensoras de las extremidades. Pueden asimismo aparecer en palmas y plantas. Las máculas eritematosas o pápulas evolucionan a las típicas lesiones “en iris” o “en diana” (“target”), con un centro más oscuro o rojo oscuro y un área periférica más pálido-rosada o edematosa. Los pacientes pueden experimentar sensación de quemadura en las zonas afectadas.
El eritema palmar es una coloración rojiza no dolorosa de las eminencias tenar e hipotenar. Puede afectar también los dedos y la planta de los pies (eritema plantar). Este trastorno se ve asociado a varias condiciones fisiológicas y patológicas, que incluyen enfermedad hepática, embarazo, tirotoxicosis y artritis reumatoidea. El eritema palmar en la enfermedad hepática y en el embarazo puede ser debido al alto nivel de estrógenos.
Traducido de:Tender nodules on the palms and soles after chemotherapy
Hsi-Hsun Lin, MD and Jiun-Nong Lin, MD
Division of Infectious Diseases, Department of Internal Medicine, E-Da Hospital/I-Shou University, Kaohsiung County, Taiwan
CMAJ. 2008 June 3; 178(12): 1543–1544.
doi: 10.1503/cmaj.071670.
martes, 5 de febrero de 2019
Vasos dilatados y tortuosos en la base de la uña. Dermatomiositis.
Vasos dilatados y tortuosos en la base de la uña. Dermatomiositis.
Vasos dilatados y tortuosos con áreas de atrofia, telangiectasias, y formación abigarrada de asas vasculares , en el lecho ungueal de las manos, son todos hallazgos típicos de dermatomiositis. Las telangiectasias periungueales también ocurren en pacientes con esclerodermia y lupus eritematoso sistémico.
Fuente:
"Submit your Answer"
The New England Journal of Medicine
martes, 2 de octubre de 2018
Imágenes de la Sala. Reacción por Drogas con Eosinofilia y Síntomas Sistémicos ("DRESS") asociado a Minociclina.
Imágenes de la Sala. Reacción por Drogas con Eosinofilia y Síntomas Sistémicos ("DRESS") asociado a Minociclina.
Presentación del Caso:

Una paciente de 25 años, en tratamiento por acné severo con minociclina 200 mg diarios presentó al cabo de 20 días de la administración del antibiótico: fiebre, rash morbiliforme pruriginoso generalizado asociado a malestar general, poliadenopatías, poliartralgias, eosinofilia y aumento de transaminasas.
A pesar de la suspensión del agente ofensor en forma inmediata al sospecharse la asociación, los síntomas no remitieron por lo que se interna para tratamiento parenteral.
Examen físico:Paciente en mal estado general, con prurito generalizado severo, subfebril, (37,6ºC) edema facial con eritema difuso, TA 105/60 mmHg, frecuencia cardíaca 100 por minuto, frecuencia respiratoria 18 por minuto. Refiere poliartralgias en codos hombros y rodillas, así como lumbalgia baja. No se objetivó artritis en ninguna de las articulaciones mencionadas.
Se observa a nivel de piel, rash generalizado de tipo morbiliforme con leve componente purpúrico en región anterior de muslos.
Se palpan adenomegalias en regiones supraclaviculares, laterocervicales, submentonianas, axilares, e inguinales, algunas de más de 1 cm de diámetro, moviles, y exquisitamente dolorosas.
El hígado impresiona levemente aumentado de tamaño y sensible a la palpación. No hay esplenomegalia.

Laboratorio:GR 4450000, Hto 39%, VCM 87 u3, Hb 11 g/dl. GB 16900 Neutrófilos 50% (8450/mm3) Eosinófilos 15% (2535/mm3) Basófilos 0% Linfocitos 31% (5239), Monocitos 4% (676/mm3).
Urea 18 mg/dl, creatinina 0,8 mg/dl.
TGO 66 (VR hasta 30) TGP 305 (VR hasta 30) FAL 417 (VR hasta 250).
Eritrosedimentación 10 mm. Sedimento de orina normal, aunque con un notable aumento de la celularidad. Al no disponer de la técnica de Hansel, no podemos saber si había predominancia de eosinófilos en el sedimento.
FAN, Latex AR, CMV, EBV, negativos.
Ecografía abdominal normal. ECG normal.
Rx de tórax, normalLa paciente fue medicada con prednisona 1 mg/kg de peso asociado a antihistamínicos H1 Y H2 con mejoría del cuadro en el término de 3 o 4 días, en relación a disminución del eritema, pero persistían al cabo de 1 semana.
Debido al franco mejoramiento del estado general, y a la no evoluci ón a formas más graves de dermopatía (dermatitis exfoliativa, síndrome de Stevens-Johnson la paciente se externa para seguimiento ambulatorio. En el último control de laboratorio, hubo una pequeño aumento de las enzimas hepáticas
ón a formas más graves de dermopatía (dermatitis exfoliativa, síndrome de Stevens-Johnson la paciente se externa para seguimiento ambulatorio. En el último control de laboratorio, hubo una pequeño aumento de las enzimas hepáticas

Presentamos un caso de DRESS asociado a minociclina, que es un antibiótico derivado semisintético de tetraciclina, usado muy frecuentemente en dermatología para el tratamiento del acné vulgaris.
La minociclina produce efectos colaterales bien conocidos comunes a otras tetraciclinas. Esos síntomas incluyen: malestar gastrointestinal, fotosensibilidad, hiperpigmentación, rash, síntomas vestibulares, fiebre y eosinofilia. Reacciones menos comunes incluyen el síndrome de hipersensibilidad, lupus inducido por drogas, y reacción de tipo "enfermedad del suero-like".
El síndrome de hipersensibilidad, también llamado reacción por drogas con eosinofilia y síntomas sistémicos (DRESS) es un raro efecto adverso del uso de minociclina, que consiste en fiebre, erupción cutánea, y compromiso de órganos internos dentro de las 8 semanas de comenzado el tratamiento.
Reaccion por Drogas con Eosinofilia y Síntomas Sistémicos.(Drug Reaction with Eosinophilia and Systemic Symptoms (DRESS))
Definición:
Se refiere a una respuesta severa de hipersensibilidad idiosincrásica manifestada por rash cutáneo de tipo pápulo-pustular o eritematoso que a veces puede evolucionar a dermatitis exfoliativa, con fiebre, linfadenopatía, y compromiso visceral, pudiendo ocasionar hepatitis, neumonitis, miocarditis, pericarditis, y nefritis. Las alteraciones hematológicas son también características con eosinofilia en 90% de los casos, y mononucleosis en 40% de los casos.
La incidencia es variable pero es cercana a 1/5000 exposiciones a drogas que se mencionan en etiología.
Etiología y Factores de Riesgo:
Por definición, las drogas son los agentes causales. Anticonvulsivantes, sulfonamidas, dapsona, allopurinol, minociclina y sales de oro son las drogas más frecuentemente implicadas en el desarrollo de este síndrome.
En la patofisiología del cuadro se han implicado defectos en la detoxificación de estas sustancias, así como factores hereditarios. Los acetiladores lentos son los pacientes que presentan el mayor factor de riesgo de evolucionar a DRESS cuando se los expone a alguna de las drogas mencionadas. Se ha sospechado que una co-infección viral puede ser la causa cuando se le asocia una de estas drogas (específicamente la reactivación del herpes virus HHV6).
Pronóstico:El DRESS es una condición que potencialmente puede poner en riesgo la vida. La mortalidad es cercana al 10% El rash y la hepatitis pueden persistir semanas a meses.
Tratamiento:
Período Agudo:El DRESS debe ser reconocido rápidamente y suspender inmediatamente las drogas culpables. El período entre la administración de la droga y la iniciación del cuadro es clásicamente entre 2 y 6 semanas.
Los corticoides sistémicos son usados frecuentemente (0,5 a 1 mg/kg de peso) Esta terapia mejora rápidamente los síntomas y las alteraciones de laboratorio, aunque su impacto a largo plazo en el curso de la enfermedad no es conocido. Se carece de ensayos controlados. Cuando se comienza a descender la dosis de corticosteroides pueden reaparecer el rash y la hepatitis. Estas recidivas pueden estar explicadas por una activación crónica del HHV6.
A la espera de mejor evidencia se recomienda actualmente usar corticoides solo para pacientes con manifestaciones viscerales severas tales como nefritis o neumonitis. En casos más leves, los esteroides tópicos mejoran las manifestaciones de piel. El interferon ha sido usado en algunos casos de DRESS. Sin embargo, no hay suficiente evidencia para recomendar su uso.
Cuando el rash cutáneo resulta en una dermatitis exfoliativa, los cuidados de sostén consisten en mantener una temperatura ambiente adecuada y uso de antisépticos y corticoides tópicos. Si la eritrodermia es severa, el flujo sanguíneo está significativamente aumentado, y en algunos pacientes, sobre todo ancianos, puede sobrevenir un fallo cardíaco.
Prevención de la recurrencia.Debe ser documentado con exactitud cuál fue la droga culpable realizando una detallada historia clínica que contemple todas las drogas utilizadas, y el “timing” de la administración de las mismas, así como la relación de su uso y la aparición de los síntomas.
Cuando las drogas utilizadas son varias, a veces es dificultoso saber cuál es la causante. Los tests cutáneos con desafíos de drogas en pequeñas concentraciones así como tests de linfocitos in vitro han sido utilizados en estos casos pero la sensibilidad y especificidad de estos tests es variable.
Pueden existir reacciones cruzadas entre los tres principales anticonvulsivantes aromáticos (fenitoína, carbamazepina, fenobarbital), y los tres deben ser evitados cuando uno de ellos está implicado en el cuadro. En esos casos puede ser dificultoso encontrar una terapia anticonvulsiva alternativa.
Como para otras reacciones graves por drogas (NET, síndrome de Stevens-Johnson), los familiares en primer grado de estos pacientes deben estar alertas cuando se utilice la misma droga.

Una paciente de 25 años, en tratamiento por acné severo con minociclina 200 mg diarios presentó al cabo de 20 días de la administración del antibiótico: fiebre, rash morbiliforme pruriginoso generalizado asociado a malestar general, poliadenopatías, poliartralgias, eosinofilia y aumento de transaminasas.
A pesar de la suspensión del agente ofensor en forma inmediata al sospecharse la asociación, los síntomas no remitieron por lo que se interna para tratamiento parenteral.
Examen físico:Paciente en mal estado general, con prurito generalizado severo, subfebril, (37,6ºC) edema facial con eritema difuso, TA 105/60 mmHg, frecuencia cardíaca 100 por minuto, frecuencia respiratoria 18 por minuto. Refiere poliartralgias en codos hombros y rodillas, así como lumbalgia baja. No se objetivó artritis en ninguna de las articulaciones mencionadas.
Se observa a nivel de piel, rash generalizado de tipo morbiliforme con leve componente purpúrico en región anterior de muslos.

Se palpan adenomegalias en regiones supraclaviculares, laterocervicales, submentonianas, axilares, e inguinales, algunas de más de 1 cm de diámetro, moviles, y exquisitamente dolorosas.
El hígado impresiona levemente aumentado de tamaño y sensible a la palpación. No hay esplenomegalia.

Laboratorio:GR 4450000, Hto 39%, VCM 87 u3, Hb 11 g/dl. GB 16900 Neutrófilos 50% (8450/mm3) Eosinófilos 15% (2535/mm3) Basófilos 0% Linfocitos 31% (5239), Monocitos 4% (676/mm3).
Urea 18 mg/dl, creatinina 0,8 mg/dl.
TGO 66 (VR hasta 30) TGP 305 (VR hasta 30) FAL 417 (VR hasta 250).
Eritrosedimentación 10 mm. Sedimento de orina normal, aunque con un notable aumento de la celularidad. Al no disponer de la técnica de Hansel, no podemos saber si había predominancia de eosinófilos en el sedimento.
FAN, Latex AR, CMV, EBV, negativos.
Ecografía abdominal normal. ECG normal.
Rx de tórax, normalLa paciente fue medicada con prednisona 1 mg/kg de peso asociado a antihistamínicos H1 Y H2 con mejoría del cuadro en el término de 3 o 4 días, en relación a disminución del eritema, pero persistían al cabo de 1 semana.
Debido al franco mejoramiento del estado general, y a la no evoluci
 ón a formas más graves de dermopatía (dermatitis exfoliativa, síndrome de Stevens-Johnson la paciente se externa para seguimiento ambulatorio. En el último control de laboratorio, hubo una pequeño aumento de las enzimas hepáticas
ón a formas más graves de dermopatía (dermatitis exfoliativa, síndrome de Stevens-Johnson la paciente se externa para seguimiento ambulatorio. En el último control de laboratorio, hubo una pequeño aumento de las enzimas hepáticas
Presentamos un caso de DRESS asociado a minociclina, que es un antibiótico derivado semisintético de tetraciclina, usado muy frecuentemente en dermatología para el tratamiento del acné vulgaris.
La minociclina produce efectos colaterales bien conocidos comunes a otras tetraciclinas. Esos síntomas incluyen: malestar gastrointestinal, fotosensibilidad, hiperpigmentación, rash, síntomas vestibulares, fiebre y eosinofilia. Reacciones menos comunes incluyen el síndrome de hipersensibilidad, lupus inducido por drogas, y reacción de tipo "enfermedad del suero-like".
El síndrome de hipersensibilidad, también llamado reacción por drogas con eosinofilia y síntomas sistémicos (DRESS) es un raro efecto adverso del uso de minociclina, que consiste en fiebre, erupción cutánea, y compromiso de órganos internos dentro de las 8 semanas de comenzado el tratamiento.
Reaccion por Drogas con Eosinofilia y Síntomas Sistémicos.(Drug Reaction with Eosinophilia and Systemic Symptoms (DRESS))
Definición:
Se refiere a una respuesta severa de hipersensibilidad idiosincrásica manifestada por rash cutáneo de tipo pápulo-pustular o eritematoso que a veces puede evolucionar a dermatitis exfoliativa, con fiebre, linfadenopatía, y compromiso visceral, pudiendo ocasionar hepatitis, neumonitis, miocarditis, pericarditis, y nefritis. Las alteraciones hematológicas son también características con eosinofilia en 90% de los casos, y mononucleosis en 40% de los casos.
La incidencia es variable pero es cercana a 1/5000 exposiciones a drogas que se mencionan en etiología.
Etiología y Factores de Riesgo:
Por definición, las drogas son los agentes causales. Anticonvulsivantes, sulfonamidas, dapsona, allopurinol, minociclina y sales de oro son las drogas más frecuentemente implicadas en el desarrollo de este síndrome.
En la patofisiología del cuadro se han implicado defectos en la detoxificación de estas sustancias, así como factores hereditarios. Los acetiladores lentos son los pacientes que presentan el mayor factor de riesgo de evolucionar a DRESS cuando se los expone a alguna de las drogas mencionadas. Se ha sospechado que una co-infección viral puede ser la causa cuando se le asocia una de estas drogas (específicamente la reactivación del herpes virus HHV6).
Pronóstico:El DRESS es una condición que potencialmente puede poner en riesgo la vida. La mortalidad es cercana al 10% El rash y la hepatitis pueden persistir semanas a meses.
Tratamiento:
Período Agudo:El DRESS debe ser reconocido rápidamente y suspender inmediatamente las drogas culpables. El período entre la administración de la droga y la iniciación del cuadro es clásicamente entre 2 y 6 semanas.
Los corticoides sistémicos son usados frecuentemente (0,5 a 1 mg/kg de peso) Esta terapia mejora rápidamente los síntomas y las alteraciones de laboratorio, aunque su impacto a largo plazo en el curso de la enfermedad no es conocido. Se carece de ensayos controlados. Cuando se comienza a descender la dosis de corticosteroides pueden reaparecer el rash y la hepatitis. Estas recidivas pueden estar explicadas por una activación crónica del HHV6.
A la espera de mejor evidencia se recomienda actualmente usar corticoides solo para pacientes con manifestaciones viscerales severas tales como nefritis o neumonitis. En casos más leves, los esteroides tópicos mejoran las manifestaciones de piel. El interferon ha sido usado en algunos casos de DRESS. Sin embargo, no hay suficiente evidencia para recomendar su uso.
Cuando el rash cutáneo resulta en una dermatitis exfoliativa, los cuidados de sostén consisten en mantener una temperatura ambiente adecuada y uso de antisépticos y corticoides tópicos. Si la eritrodermia es severa, el flujo sanguíneo está significativamente aumentado, y en algunos pacientes, sobre todo ancianos, puede sobrevenir un fallo cardíaco.
Prevención de la recurrencia.Debe ser documentado con exactitud cuál fue la droga culpable realizando una detallada historia clínica que contemple todas las drogas utilizadas, y el “timing” de la administración de las mismas, así como la relación de su uso y la aparición de los síntomas.
Cuando las drogas utilizadas son varias, a veces es dificultoso saber cuál es la causante. Los tests cutáneos con desafíos de drogas en pequeñas concentraciones así como tests de linfocitos in vitro han sido utilizados en estos casos pero la sensibilidad y especificidad de estos tests es variable.
Pueden existir reacciones cruzadas entre los tres principales anticonvulsivantes aromáticos (fenitoína, carbamazepina, fenobarbital), y los tres deben ser evitados cuando uno de ellos está implicado en el cuadro. En esos casos puede ser dificultoso encontrar una terapia anticonvulsiva alternativa.
Como para otras reacciones graves por drogas (NET, síndrome de Stevens-Johnson), los familiares en primer grado de estos pacientes deben estar alertas cuando se utilice la misma droga.
miércoles, 22 de agosto de 2018
Rosacea.lo que hay que saber
Rosácea: lo que hay que saber
Enfermedad inflamatoria crónica de la piel que afecta principalmente las mejillas, la nariz, el mentón y la frente. Las manifestaciones incluyen eritema facial persistente, pápulas, pústulas, telangiectasias y sofocos recurrentes
Autor: Esther J. van Zuuren N Engl J Med 2017;377:1754-64
► Problema clínico
|
La rosácea ha sido clasificada por el National Rosacea Society Expert Committee en 4 subtipos:
- eritematotelangiectásica
- papulopustulosa
- fimatosa
- ocular
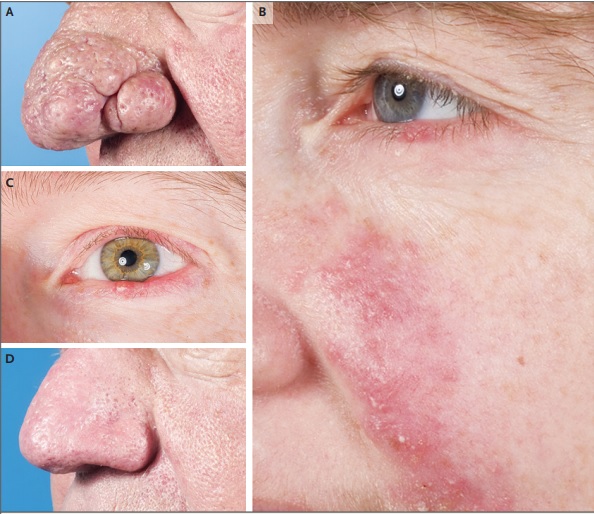
| Rosácea fimatosa y ocular A. Paciente con rinofima (con hipertrofia de las glándulas sebáceas de la nariz y fibrosis), con agrandamiento y distorsión de la nariz. B. Paciente con rosácea ocular; eritema suave con algunas pápulas en las mejillas, y pústulas e inflamación en el párpado inferior. C. Paciente con rosácea ocular: se observa blefaritis mínima y chalazión en el párpado inferior; también se observa rosácea leve de la piel con eritema, telangiectasias y algunas pápulas y pústulas. D. Paciente del panel A después de un procedimiento electroquirúrgico; se ven poros prominentes. |
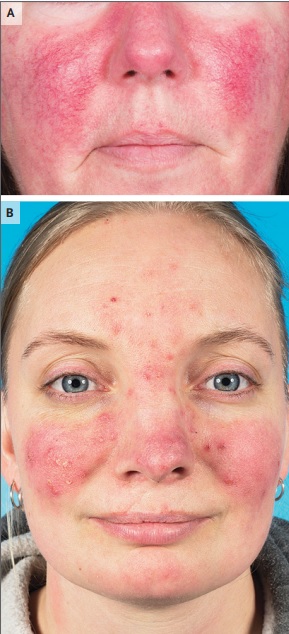
| Rosácea eritematotelangiectásica y papulopustulosa A. Paciente con rosácea eritematotelangiectásica: eritema difuso y telangiectasias en las mejillas y la nariz (áreas convexas de la cara). B. Paciente con rosácea papulopustulosa: eritema, pápulas y, escamas secas en la frente, nariz y mejillas (áreas convexas centrales de la cara); área periocular indemne. |
Según esta clasificación, la presencia de al menos una de las siguientes características principales en una distribución central en la cara es diagnóstico de rosácea: enrojecimiento (eritema transitorio), eritema no transitorio, pápulas y pústulas y, telangiectasias. Las características secundarias, que pueden aparecer al mismo tiempo o en forma independiente, son el ardor o la sensación de picadura, placa, aspecto seco de la piel, edema, manifestaciones oculares, manifestación en un sitio que no es la cara y cambios fimatosos.
Dado que la rosácea suele abarcar más de un subtipo, a que puede progresar entre subtipos y que ciertos hallazgos son patognomónicos (como los cambios fimatosos), el panel del International Rosacea Consensus (ROSCO) recientemente propuso una estrategia de clasificación diferente, basada en el fenotipo y que cubre más adecuadamente la diversidad de las presentaciones clínicas. Sin embargo, esta estrategia aún no ha sido ampliamente adoptada.
La fisiopatología de la rosácea sigue siendo incierta. Parecen estar involucrados factores genéticos, desregulación del sistema inmune innato y adaptativo, disfunción vascular y neuronal y microorganismos como Demodex folliculorum. Los disparadores como el calor, el estrés, la luz ultravioleta, los alimentos picantes, las bebidas calientes, el tabaco y el alcohol pueden exacerbar los síntomas. La rosácea se asocia con deterioro de la barrera de la piel, lo que resulta en un exceso de pérdida de agua transepidérmica, haciendo que la piel sea seca, propensa a las escamas y la descamación, y sensible, con sensación de ardor y escozor.
► Estrategias y evidencia
► Manejo
♦ Medidas generales y cuidado de la piel
El manejo de la rosácea por lo general comienza con la educación del paciente sobre la condición de la piel y los posibles factores exacerbantes, pues los ayuda a identificar los desencadenantes y mejorar sus mecanismos para afrontarlos. Aunque faltan datos de estudios aleatorizados, la experiencia clínica es compatible con varias medidas generales para el cuidado de la piel.
Un medio útil para identificar los estímulos y desencadenantes que pueden agravar la rosácea es llevar un registro diario. Dado el deterioro de la función de barrera de la piel deberían evitarse los productos cosméticos irritantes. La luz ultravioleta es un disparador bien conocido; por lo tanto, se recomienda el uso diario de protectores solares.
♦ Tratamientos del enrojecimiento, el eritema y las telangiectasias
Dado que la rosácea suele abarcar más de un subtipo, a que puede progresar entre subtipos y que ciertos hallazgos son patognomónicos (como los cambios fimatosos), el panel del International Rosacea Consensus (ROSCO) recientemente propuso una estrategia de clasificación diferente, basada en el fenotipo y que cubre más adecuadamente la diversidad de las presentaciones clínicas. Sin embargo, esta estrategia aún no ha sido ampliamente adoptada.
La fisiopatología de la rosácea sigue siendo incierta. Parecen estar involucrados factores genéticos, desregulación del sistema inmune innato y adaptativo, disfunción vascular y neuronal y microorganismos como Demodex folliculorum. Los disparadores como el calor, el estrés, la luz ultravioleta, los alimentos picantes, las bebidas calientes, el tabaco y el alcohol pueden exacerbar los síntomas. La rosácea se asocia con deterioro de la barrera de la piel, lo que resulta en un exceso de pérdida de agua transepidérmica, haciendo que la piel sea seca, propensa a las escamas y la descamación, y sensible, con sensación de ardor y escozor.
► Estrategias y evidencia
Diagnóstico
|
► Manejo
♦ Medidas generales y cuidado de la piel
El manejo de la rosácea por lo general comienza con la educación del paciente sobre la condición de la piel y los posibles factores exacerbantes, pues los ayuda a identificar los desencadenantes y mejorar sus mecanismos para afrontarlos. Aunque faltan datos de estudios aleatorizados, la experiencia clínica es compatible con varias medidas generales para el cuidado de la piel.
Un medio útil para identificar los estímulos y desencadenantes que pueden agravar la rosácea es llevar un registro diario. Dado el deterioro de la función de barrera de la piel deberían evitarse los productos cosméticos irritantes. La luz ultravioleta es un disparador bien conocido; por lo tanto, se recomienda el uso diario de protectores solares.
♦ Tratamientos del enrojecimiento, el eritema y las telangiectasias
Los datos de ensayos aleatorizados sobre intervenciones para el eritema transitorio y la rubefacción son deficientes. Sin embargo, según la evidencia empírica, cuando el enrojecimiento es molesto, a menudo se recetan betabloqueantes (p. ej., nadolol, propanolol y carvedilol) o agonistas de los α2-adrenérgicos (p. ej., clonidina). El tratamiento con gel de tartrato de brimonidina al 0,5%, un agonista α2-adrenérgico altamente selectivo con actividad vasoconstrictora, demostró que reduce el eritema persistente.
En un metaanálisis de Cochrane que incluyó 2 ensayos, se informó una reducción del eritema en el 41% de los pacientes del grupo de brimonidina en comparación con el 20% de los pacientes que recibieron vehículo. A los 30 minutos de haberse aplicado la brimonidina en la cara se observó una mejoría visible que alcanzó su punto máximo entre las 3 y las 6 horas después de la aplicación, después de lo cual los efectos fueron disminuyendo progresivamente.
Los efectos secundarios inmediatos son el eritema, el prurito, la sensación de ardor y el enrojecimiento; con el uso de brimonidina también puede producirse un eritema de rebote.
Asimismo, es efectivo el tratamiento con crema con clorhidrato de oximetazolina al 1%, un agonista α1-adrenérgico y un agonista parcial α2-adrenérgico, recientemente aprobado por la FDA para el tratamiento del eritema persistente asociado a la rosácea.
Aunque el láser y otros métodos lumínicos son muy utilizados para el tratamiento del eritema y las telangiectasias, los mismos han sido investigados principalmente en estudios de observación.
♦ Tratamientos de las lesiones inflamatorias
El ácido azelaico, el metronidazol y la ivermectina son medicamentos de primera línea para el tratamiento de la rosácea
Los tratamientos de las pápulas inflamatorias y las lesiones pustulosas dependen de la gravedad de la inflamación. El ácido azelaico, el metronidazol y la ivermectina, todos de aplicación tópica, son medicamentos de primera línea para el tratamiento de la rosácea.
En 2 ensayos aleatorizados y controlados de 1.371 pacientes, el tratamiento con ivermectina tópica se asoció con mayores reducciones del número de lesiones inflamatorias en el transcurso de 12 semanas, comparados con los tratados solo con el vehículo (66% vs. 39% en un ensayo y 70% vs. 42% en el otro).
El uso del ácido azelaico tópico (gel al 15%, espuma al 15% o crema al 20%, 2 veces/día durante 12 semanas) fue evaluado en 5 ensayos aleatorizados y controlados, en un total de 1.245 pacientes y coincidieron en demostrar una reducción en la gravedad de la enfermedad, según la evaluación del paciente y del médico.
Uno de estos ensayos, que evaluó el cambio del número de lesiones inflamatorias basales, mostró una reducción notablemente mayor con el ácido azelaico que con el vehículo (62% de disminución vs. 47% de disminución).
La eficacia del gel o la crema de metronidazol al 0,75%, 2 veces/día, o la crema de metronidazol al 1%, 1-2 veces/día, se investigó en 8 ensayos aleatorizados y controlados con un total de 1.964 pacientes, con duraciones que variaron desde las 8 semanas a los 6 meses.
La reducción del número de lesiones fue consistentemente mayor en los grupos de metronidazol que en los grupos placebo, con reducciones que oscilaron entre el 58% y el 78% en los grupos de metronidazol y del 46% al 48% en los grupos placebo.
En un ensayo con 757 participantes se comparó el efecto de la ivermectina al 1%, 1 vez/día con el del gel de metronidazol al 0,75%, 2 veces/día y se midieron las tasas de mantenimiento de la remisión después de 16 semanas de tratamiento.
Los participantes que habían sido asignados al grupo metronidazol tuvieron una tasa ligeramente mayor de recaída (como se define por la recurrencia de al menos algunas lesiones inflamatorias) durante un período de 36 semanas que los participantes que recibieron ivermectina (68% vs. 63%) y un tiempo más corto para la recaída (media, 85 días vs. 115 días).
Otros tratamientos tópicos que a veces se recetan incluyen la combinación de sulfacetamida de sodio al 10% y azufre al 5% en forma de crema o loción, 2 veces/día; crema de permetrina, 2 veces/día y, retinoides, 1 vez/día; pero los datos son limitados para apoyar el uso de estos tratamientos.
Cuando los tratamientos de primera línea son inadecuados en casos leves o cuando la rosácea tiene una presentación más severa, por lo general se recomienda combinar los tratamientos tópicos y los antibióticos orales, aunque los datos de soporte son limitados. El único tratamiento oral aprobado por la FDA y la Agencia Europea de Medicamentos para las lesiones inflamatorias asociadas a la rosácea es la doxiciclina de liberación modificada. 40 mg, 1 vez/día.
Se considera que esta dosis tiene efecto antiinflamatorio, pero no antimicrobiano. En 2 ensayos aleatorizados y controlados de 537 pacientes, el tratamiento con 40 mg de doxiciclina redujo significativamente más el número de lesiones que lo que logró el placebo, con reducciones medias de 46% y 61% en los grupos de doxiciclina y reducciones medias de 20% y 29% en los grupos placebo.
Un ensayo aleatorizado de no inferioridad comparó la administración de 40 mg de doxiciclina con 100 mg de doxiciclina y comprobó que las 2 dosis tuvieron similar eficacia, pero sustancialmente menos eventos adversos (principalmente gastrointestinales) en el grupo de menor dosis.
El tratamiento con tetraciclina también se ha asociado con reducciones significativas del número de lesiones inflamatorias, pero tiene efectos secundarios gastrointestinales más marcados que la doxiciclina. Faltan datos para apoyar el uso de minociclina en la rosácea, y en casos raros, se ha informado que provoca efectos secundarios graves, como hiperpigmentación de la piel y los tejidos, hepatitis autoinmune y lupus eritematoso.
En los casos en los que el uso de tetraciclinas está contraindicado o previamente ha provocado efectos secundarios inaceptables se puede recurrir a la azitromicina, 250 a 500 mg, 2-3 veces/semana, la eritromicina, 250 a 500 mg, 1-2 veces/día y, la claritromicina, 250 mg/1-2 días, aunque el uso de cada uno de estos medicamentos está apoyado principalmente por estudios de observación.
Para casos severos de pápulas inflamatorias y pústulas o para pápulas y pápulas inflamatorias que no responden a los antibióticos orales o que reaparecen después de la interrupción de los antibióticos orales, 2 estudios aleatorizados y controlados comprobaron la eficacia del tratamiento con dosis bajas de isotretinoína oral, 0,25 a 0,30 mg/kg de peso corporal por/día durante 12-16 semanas.
La isotretinoína no debe ser utilizada en embarazadas o en mujeres que potencialmente pueden embarazarse
En uno de estos ensayos, la isotretinoína se comparó con la doxiciclina, en dosis de 50 a 100 mg y mostró una reducción ligeramente mayor del número de lesiones con isotretinoína que con doxiciclina (89% vs. 83%). En el otro ensayo, que comparó la isotretinoína con el placebo, el 57% de los pacientes que recibieron isotretinoína mostraron una reducción del ≥90% en el número de lesiones en comparación con el 10% de los pacientes del grupo placebo.
La isotretinoína no debe ser utilizada en embarazadas o en mujeres que potencialmente pueden embarazarse, ya que es altamente teratogénica. La prevención del embarazo durante el tratamiento con isotretinoína es esencial; se deben hacer pruebas de embarazo de rutina y un control efectivo de la natalidad.
♦ Tratamientos para el fima
Faltan ensayos aleatorizados y controlaos que evalúen las intervenciones para el fima. Para el fima con signos de inflamación se recomienda el tratamiento con retinoides tópicos, doxiciclina oral, tetraciclina oral o isotretinoína oral, sobre la base de la experiencia clínica.
Sin embargo, en los casos en que los fimas no están inflamados, son más fibróticos e inactivos, las series de casos han mostrado una marcada mejoría en su aspecto y menos síntomas después del uso del láser ablativo o las técnicas quirúrgicas, y los resultados son duraderos.
♦ Tratamientos para la rosácea ocular
La afectación ocular ocurre hasta en las tres cuartas partes de los pacientes con rosácea pero a menudo es infradiagnosticada y permanece sin ser estudiada. La mayoría de las guías aconsejan la higiene del párpado 2 veces/día con agua tibia y la aplicación de lágrimas artificiales. Un pequeño ensayo aleatorizado mostró que la ciclosporina en gotas mejora la calidad de vida, medida por el Ocular Surface Disease Index, y aumenta la producción de lágrimas.
Sin embargo, no debe ser utilizada cuando hay infección ocular activa. Otras opciones terapéuticas para las cuales hay datos limitados son el metronidazol tópico o el ácido fusídico aplicados en los párpados. Para los pacientes con una afectación ocular más severa, los estudios de observación mostraron que 40 mg o 100 mg de doxiciclina oral, de liberación modificada, pueden reducir los síntomas.
Si esto no ocurre, o si se comprueba el deterioro de la visión, el paciente debe ser derivado al oftalmólogo para descartar otros diagnósticos, monitorear el tratamiento y prevenir complicaciones poco frecuentes, como la enfermedad ocular amenazante de la visión (p. ej., queratitis).
♦ Tratamientos para mujeres embarazadas o lactantes
Muchas intervenciones que se usan para la rosácea no son aptas para las mujeres embarazadas o lactantes. En general, la terapia de luz pulsada intensa y el láser se consideran tratamientos seguros, pero a menudo se difieren hasta después del embarazo porque pueden ser dolorosos y angustiantes.
Para las lesiones inflamatorias se pueden utilizar el gel de metronidazol al 0,75% o la crema de metronidazol al 1%, el ácido azelaico en gel al 15%, espuma al 15% o crema al 20% y, el gel o la solución de eritromicina al 2%.
Para la rosácea ocular está permitido el gel de ácido fusídico Para tratamiento oral, solo se han recomendado antibióticos macrólidos como eritromicina, claritromicina y azitromicina, pero las tetraciclinas y la isotretinoína están absolutamente contraindicadas.
♦ Tratamiento de mantenimiento
La rosácea es una enfermedad crónica, y aunque los pacientes pueden tener remisiones, las recaídas son comunes. Por lo tanto, suelen recibir tratamiento de mantenimiento, aunque los datos de las tasas de remisión derivadas de los efectos de diversas terapias son limitados. Las topicaciones con metronidazol, ácido azelaico e ivermectina han demostrado mantener la remisión después del aclaramiento de las lesiones inflamatorias.
En un ensayo aleatorizado de 88 participantes en el que se utilizó metronidazol al 0,75%, 2 veces/día, se comparó con el efecto del vehículo dos aplicado 2 veces/día, durante 6 meses; la tasa de recaída en el grupo control fue casi el doble que la tasa en el grupo tratado con metronidazol (42% vs. 23%).
En dos extensiones (40 semanas) de los ensayos (que implica un total de 1.371 participantes) en los que se utilizó crema de ivermectina al 1%, 1 vez/día y se comparó con el gel de ácido azelaico al 15%, 2 veces/día, se comprobó que los efectos adversos fueron poco comunes pero menos frecuentes aún con la crema de ivermectina al 1%; la eficacia de la ivermectina aumentó con el tiempo.
En un ensayo abierto, el gel de tartrato de brimonidina mantuvo su eficacia para reducir el eritema durante un lapso de 12 meses. Para la rosácea ocular se recomienda la higiene continua de los párpados y el uso de lágrimas artificiales.
► Áreas de incertidumbre
La fisiopatología de esta condición no está completamente comprendida. Se han observado asociaciones con diversas condiciones sistémicas crónicas, como enfermedades cardiovasculares, trastornos metabólicos, enfermedades autoinmunes y enfermedad de Parkinson, pero estas asociaciones requieren confirmación y más investigación.
Hay pocos ensayos aleatorizados y controlados para algunos tratamientos utilizados frecuentemente, como el peróxido de benzoilo tópico (en monoterapia o combinado con antibióticos tópicos), los retinoides tópicos, la eritromicina y la azitromicina oral, mientras que los estudios disponibles han mostrado poco o ningún beneficio del tratamiento de la rosácea ocular.
En la práctica clínica se suelen combinar diversas opciones terapéuticas (por ej., tópica, oral y, a veces, con base en terapias lumínicas), pero actualmente la evidencia es insuficiente para determinar la eficacia y seguridad de estas combinaciones.
Se necesitan investigaciones para promover los tratamientos de mantenimiento, como así también para establecer el tiempo de respuesta al tratamiento original y la duración de la respuesta. Contar con mediciones estandarizadas y validadas de los resultados
facilitaría las comparaciones entre los ensayos y la síntesis de datos en un metaanálisis.
facilitaría las comparaciones entre los ensayos y la síntesis de datos en un metaanálisis.
► Guías
La American Acne and Rosacea Society, la German Society of Dermatology, y m más recientemente, la Canadian Dermatology Association publicaron guías para el tratamiento y manejo de la rosácea. Por otra parte, el panel internacional del ROSCO publicó hace poco una declaración de consenso sobre el tratamiento de la rosácea. La estrategia terapéutica sugerida en este artículo está en amplio acuerdo con estas pautas.
► Conclusiones y recomendaciones
La mujer del caso aquí presentado presenta manifestaciones de rosácea (eritema, enrojecimiento y lesiones inflamatorias). La rosácea abarca un amplio espectro clínico, incluido el eritema, telangiectasias, pápulas y pápulas inflamatorias, cambios fimatosos y manifestaciones oculares.
Como la mujer descrita en la viñeta, los pacientes se presentan frecuentemente con más de un fenotipo asociado a la rosácea. El tratamiento debe basarse en las características de la presentación e incluye tratamientos combinados. El manejo debe contemplar la educación del paciente sobre la rosácea y brindar consejos respecto del cuidado rutinario de la piel.
La autora recomienda que la paciente lleve un registro diario para ayudar a identificar los desencadenantes de su enrojecimiento, y use productos faciales no irritantes y un maquillaje que enmascare las manifestaciones cutáneas, además de un protector solar con factor de protección ≥30.
Debido a que las lesiones inflamatorias respondieron bien al gel de metronidazol al 0,75%, 2 veces/día, sería razonable que la paciente reinicie el mismo régimen y continúe con el mismo durante al menos 8 a 12 semanas. Otros tratamientos efectivos de primera línea para las lesiones inflamatorias son el ácido azelaico tópico, 2 veces/día o la ivermectina tópica, 1 vez/día.
Para tratar el eritema de la paciente se podría considerar la aplicación del gel de tartrato de brimonidina o la crema de oximetazolina, a la mañana. Para el tratamiento de mantenimiento es importante evaluar la adherencia, analizar el diario y los factores desencadenantes identificados.
Si la respuesta a los agentes tópicos solos es considerada inadecuada por el médico o la paciente, o ambos, se pueden discutir otras opciones terapéutica como las terapias sistémicas (por ej., 40 mg o 100 mg de doxiciclina de liberación modificada) combinada con agentes tópicos. Para reducir el riesgo de recurrencia se recomienda continuar la terapia después de la remisión de la rosácea.
Resumen y comentario objetivo: Dra. Marta Papponetti
Microbiota de la piel y acne
Microbiota de la piel y acné
La comunidad de gérmenes, en lugar de una sola especie, podría ser la clave, sugiere una nueva investigación
Autor: Robert Preidt MedlinePlus
Introducción
Una población de bacterias desequilibrada en la piel podría tener un importante rol en el acné, según un nuevo estudio de tamaño reducido.
Hasta un 85 por ciento de las personas desarrollan acné, una enfermedad de los folículos pilosos de la piel, pero sus causas exactas no están claras. Hace mucho que se sospecha de un tipo específico de bacteria, pero este estudio sugiere que la presencia o la ausencia de una cepa en particular es menos importante que el equilibrio general de bacterias en la piel.
Los resultados sugieren "que la conformación de las bacterias en los folículos puede reflejar, además de influir en, el estado de la piel en el acné o en la piel sana", comentó en un comunicado de prensa de la Sociedad de Microbiología (Microbiology Society) la líder del estudio, Huiying Li, profesora asociada de farmacología molecular y médica en la Universidad de California, en Los Ángeles (UCLA).
Emma Barnard, coautora del estudio, dijo que comprender la comunidad bacteriana en la piel es importante para desarrollar tratamientos personalizados para el acné.
Cambiar el equilibrio hacia una microbiota saludable
"En lugar de matar a todas las bacterias, incluyendo a las beneficiosas, debemos enfocarnos en cambiar el equilibrio hacia una microbiota saludable al dirigirnos a las bacterias nocivas o enriquecer a las bacterias beneficiosas", planteó en el comunicado de prensa. Barnard es investigadora en el departamento de farmacología molecular y médica de la UCLA.
El estudio fue presentado el miércoles en la reunión anual de la Sociedad de Microbiología, en Edimburgo, Escocia. Las investigaciones presentadas en reuniones médicas se consideran preliminares hasta que se publican en una revista revisada por colegas.
FUENTE: Microbiology Society
Una población de bacterias desequilibrada en la piel podría tener un importante rol en el acné, según un nuevo estudio de tamaño reducido.
Hasta un 85 por ciento de las personas desarrollan acné, una enfermedad de los folículos pilosos de la piel, pero sus causas exactas no están claras. Hace mucho que se sospecha de un tipo específico de bacteria, pero este estudio sugiere que la presencia o la ausencia de una cepa en particular es menos importante que el equilibrio general de bacterias en la piel.
Comprender la comunidad bacteriana en la piel es importante para desarrollar tratamientos personalizadosLos investigadores analizaron el ADN de muestras de folículos pilosos de 38 personas con acné y de 34 sin la afección. Entonces, los investigadores confirmaron sus hallazgos con 10 voluntarios más.
Los resultados sugieren "que la conformación de las bacterias en los folículos puede reflejar, además de influir en, el estado de la piel en el acné o en la piel sana", comentó en un comunicado de prensa de la Sociedad de Microbiología (Microbiology Society) la líder del estudio, Huiying Li, profesora asociada de farmacología molecular y médica en la Universidad de California, en Los Ángeles (UCLA).
Emma Barnard, coautora del estudio, dijo que comprender la comunidad bacteriana en la piel es importante para desarrollar tratamientos personalizados para el acné.
Cambiar el equilibrio hacia una microbiota saludable
"En lugar de matar a todas las bacterias, incluyendo a las beneficiosas, debemos enfocarnos en cambiar el equilibrio hacia una microbiota saludable al dirigirnos a las bacterias nocivas o enriquecer a las bacterias beneficiosas", planteó en el comunicado de prensa. Barnard es investigadora en el departamento de farmacología molecular y médica de la UCLA.
El estudio fue presentado el miércoles en la reunión anual de la Sociedad de Microbiología, en Edimburgo, Escocia. Las investigaciones presentadas en reuniones médicas se consideran preliminares hasta que se publican en una revista revisada por colegas.
FUENTE: Microbiology Society
Suscribirse a:
Comentarios (Atom)
